
Auf dem Weg aus dem Lockdown galt lange Zeit die AHA-Regel (Abstand, Handhygiene, Alltagsmaske) als der Garant für ein weiterhin niedriges Ansteckungsrisiko. Während an der Sinnhaftigkeit zumindest in Fachkreisen kaum gezweifelt wird, so stellt sich immer mehr die Frage, ob diese drei Massnahmen wirklich ausreichen. Denn die Bedeutung von infektiösen Aerosolen, die allein mit AHA-Massnahmen nicht abgewehrt werden können, wird immer deutlicher. Wissenschaftler aus aller Welt fordern daher weitere Massnahmen.
(Update vom 21. Oktober 2020)
kurz & bündig
- Der Sinn der AHA-Regel zur Minimierung des Ansteckungsrisikos bleibt weiter bestehen, sollte aber durch Massnahmen zur Reduktion der Aerosolübertragung ergänzt werden.
- Die Virusmutation G614 zeichnet sich durch einen höheren Virusload mit verstärkter Infektiosität aus; sie ist mittlerweile die weltweit dominierende Virusform der COVID-19-Pandemie.
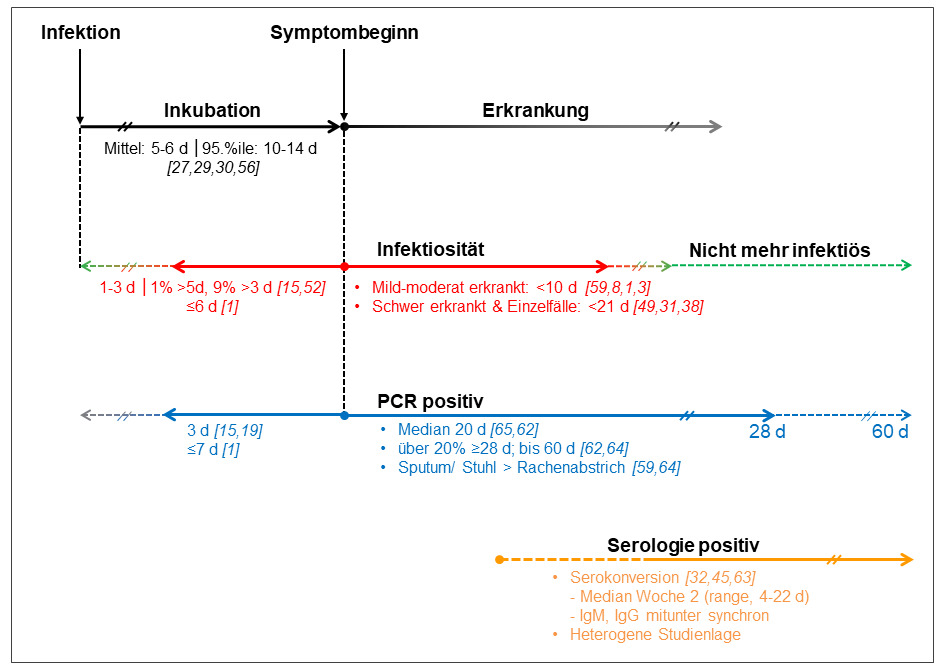
- Will man bei asymptomatischen Menschen mit Verdacht auf eine stattgehabte Infektion diese mit dem PCR-Virusnachweis bestätigen, ist es sinnvoll, ab dem vermuteten Infektionsereignis mindestens die Latenzzeit von 2-3 Tagen abzuwarten, bevor man die Rachen- und Nasalabstriche durchführt.
- SARS-CoV-2-Infizierte sind im Normalfall bis zu 3 Tage vor Symptombeginn infektiös und scheiden nach dem Symptombeginn noch bis zu 10 Tage infektiöse Viren aus. Bei positiven PCR-Test im späteren Verlauf scheint es sich nicht mehr um infektionsfähige Viruspartikel zu handeln.
- «Superspreader-Events»: Massenhafte Übertragungen von SARS-CoV-2 werden in Situationen beobachtet, in denen verstärkt durch tiefe Atmung Aerosole in geschlossenen Räumen mit fehlender oder geringer Frischluftzufuhr freigesetzt werden.
- Das Risiko einer Aerosolübertragung lässt sich vor allem durch eine gute Durchlüftung von Indoor-Bereichen mit ausreichend Frischluftzufuhr und Minimierung einer Rezirkulation senken. Zusätzlich können hocheffektive Luftfiltrationssysteme sowie die Nutzung von UV-Licht erwogen werden. Dichte Menschenansammlungen sollten vor allem in öffentlichen Gebäuden und Verkehrsmitteln vermieden werden.
SARS-CoV-2, der Erreger der aktuellen Pandemie, gehört zu den Coronaviren – kugelförmige RNA-Viren, die Mitte der 1960er Jahre erstmals identifiziert wurden. Mit dem neuen Pandemievirus sind mittlerweile 7 humanpathogene Coronaviren bekannt, wovon 4 vergleichsweise banale Erkältungen verursachen.
Besonders virulent war dagegen der Erreger von SARS-CoV (Severe Acute Respiratory Syndrome related Corona Virus), der in den Jahren 2002 und 2003, ausgehend von China, in mehreren Ländern eine Epidemie atypischer Lungenentzündungen mit einer Letalität um 10 Prozent auslöste. Innerhalb weniger Monate zählte die WHO mehr als 8000 Erkrankungen und 774 Todesfälle in 26 Ländern. Im März 2003 wurde SARS-CoV von der WHO als weltweite Bedrohung eingestuft, es konnte allerdings weitgehend eingedämmt werden, bevor es in eine Pandemie ausufern konnte (1).
Zehn Jahre später hielt das aus Saudi-Arabien stammende MERS-CoV (Middle East Respiratoriy Syndrome related Corona Virus) die Welt in Atem – dieser Erreger brachte es auf eine Letalität von 20-40 Prozent. Die Verbreitung blieb stets lokal begrenzt, allerdings konnte das Virus niemals wieder vollständig zurückgedrängt werden. Ende Februar waren der WHO seit der Entdeckung insgesamt 2519 Erkrankungen bekannt, von denen 866 zum Tod geführt hatten (2).
Im Vergleich zu diesen beiden Vorgängern ist eine Infektion mit dem aktuellen Pandemie-Virus SARS-CoV-2 deutlich weniger gefährlich. Die Sterblichkeitsrate, die sich aus den bestätigten COVID-19-Fällen ergibt, zeigt eine starke Variabilität, die sich zwischen 0,2 Prozent in Deutschland, 0,6 Prozent in der Schweiz und 7,7 Prozent in Italien bewegt (3). Da die Dunkelziffer an Infektionen deutlich höher vermutet wird, dürfte die tatsächliche Letalität der Infektion entsprechend niedriger liegen – in der «Heinsberg-Studie» wurde zum Beispiel eine Letalität von 0,36 errechnet (4).
Erfolgreiche Mutationen mit vermehrter Virusreplikation
Ein wesentlicher «Erfolgsfaktor» von SARS-CoV-2 ist die hohe Übertragungshäufigkeit. So liegt die Reproduktionszahl R0 ohne Eindämmungsmassnahmen (Abstand, Mund-Nase-Schutz, Quarantäne von Infizierten und Kontaktpersonen mit hohem Ansteckungsrisiko) zwischen 2,2 und 3,9 (5). Das bedeutet, dass jeder Infizierte, wenn es keine Einschränkungen gäbe, zwischen 2 und fast 4 weitere Personen anstecken würde. Diese hohe Reproduktionszahl erklärt auch die exponenzielle Ausbreitung der Infektion, die in der Anfangsphase zu beobachten war und in Ländern ohne ausreichende Schutzmassnahmen auch weiter zu beobachten ist. Zurückzuführen ist die hohe R0 einerseits darauf, dass die Infizierten bereits bis zu zwei Tage vor dem Einsetzen der Symptomatik Viren ausscheiden, andererseits auf die im Vergleich zu SARS-CoV und MERS-CoV höhere Infektiosität, die auch damit zusammenhängt, dass sehr viele Viruspartikel von den Infizierten ausgeschieden werden.
In dieser Hinsicht zeichnet sich bereits in der kurzen Zeit seiner Existenz eine Steigerung der Infektiosität ab, die auf die Verbreitung einer Mutation im Bereich des Spike-Proteins zurückzuführen ist (6): Während noch im Januar 2020 ausschliesslich die ursprüngliche Spike-Protein-Variante D614 weltweit verbreitet war, tauchte in den nächsten Wochen die Mutation G614 auf – zunächst in Europa. Diese Virusvariante zeichnete sich dadurch aus, dass sie zu signifikant höheren Virustitern bei den Infizierten führte, ohne die Schwere der Erkrankung zu beeinflussen. Sie wurde erstmals in Proben aus Deutschland und China Ende Januar nachgewiesen. Während die G614-Mutation vor Anfang März ausserhalb von Europa eine Rarität war, konnte sie sich mittlerweile über den gesamten Globus ausbreiten und ist heute weltweit die dominierende Virusform dieser Pandemie (6). Der höhere Virusload und die damit verbundene höhere Ansteckungswahrscheinlichkeit, bei gleichzeitig erhaltener körperlicher Fitness und somit auch Unauffälligkeit der Überträger begünstigten den enormen Erfolg dieser Virusmutante.
Rolle der symptomfreien Virusträger
Eine wesentliche Rolle bei der Verbreitung des neuen Pandemieerregers spielen nach heutigen Erkenntnissen die Virusausscheider ohne COVID-19-Symptomatik. Dabei handelt es sich entweder um Infizierte, die dauerhaft symptomfrei bleiben (asymptomatisch), oder auch Personen, die bereits in der Latenzphase vor der eigenen Erkrankung (präsymptomatisch) weitere Personen anstecken. Die exakte Abgrenzung ist schwer möglich, da auch viele der «asymptomatischen» Personen bei genauem Nachfragen leichte und unspezifische Symptome wie z.B. Kopfschmerzen und/oder eine nasale Obstruktion berichten. Eine solche prodromale Phase kann auch einer späteren Phase mit charakteristischeren Symptomen wie Fieber und Husten vorausgehen (7). Zudem ist der Beginn der symptomatischen Phase nicht eindeutig definiert: Während in manchen Untersuchungen erst der Fieberanstieg als Symptombeginn angesehen wird, ist es in anderen Untersuchungen bereits jegliche Symptomatik, die zur Definition einer symptomatischen Erkrankung ausreichte. Daher schwanken auch die Angaben, wie hoch der Anteil derer ist, die sich durch asymptomatische Virusausscheider anstecken. Eine Studie, in der bei 77 Infektionspaaren die Infektiosität der Indexfälle im Zeitverlauf sowie die Zeit der Ansteckung dokumentiert wurde, kam zu dem Ergebnis, dass 44 Prozent der sekundären Infektionen in der präsymptomatischen Phase des Indexfalls auftraten (8). Die meisten präsymptomatischen Ansteckungen traten in den beiden Tagen vor Symptombeginn auf, doch es gab auch abweichende Verläufe: 9 Prozent der präsymptomatischen Ansteckungen traten bereits 3 Tage vor und 1 Prozent sogar 5 Tage vor Symptombeginn des Indexpatienten auf (8).
Die Ansteckungen über asymptomatische Virusträger kommen noch hinzu. Wie hoch dieser Anteil ist, wurde im Rahmen von zwei Reihentestungen in der italienischen Kleinstadt Vo untersucht, aus der der erste in Italien dokumentierte COVID-19-Tote stammte. In der Folge wurde der Ort mit etwa 3200 Einwohnern komplett unter Quarantäne gestellt; bei den zwei Rachenabstrich-Reihentestungen zu Beginn des dortigen Lockdowns sowie 2 Wochen später wurden jeweils 86 bzw. 72 Prozent der Einwohner getestet (9). Insgesamt 42,5 Prozent der positiv Getesteten zeigten überhaupt keine Symptome – weder zum Zeitpunkt des Abstrichs noch im weiteren Verlauf. Im gemessenen Virusload ergaben sich keine Unterschiede zwischen den symptomatischen und den asymptomatischen Infizierten (9).
Verlauf und Nachweisbarkeit der COVID-19-Infektion
Bei einem typischen Verlauf liegt die Dauer der Inkubationszeit, also der Zeit von der eigenen Ansteckung bis zum Symptombeginn, bei 5-6 Tagen, wobei die Spannweite 1-14 Tage beträgt (siehe Abbildung) (10). Da die Virusproduktion bereits 2-3 Tage vor dem Beginn der Symptomatik einsetzt, beträgt die Latenzzeit, also die Zeit von der Ansteckung bis zum Start der Virusreplikation, nach Angaben des RKI etwa 2 bis 3 Tage. Die höchste Infektiosität besitzen die Betroffenen am Tag vor ihrem Symptombeginn (8). Will man bei asymptomatischen Menschen mit Verdacht auf eine stattgehabte Infektion diese mit dem PCR-Virusnachweis bestätigen, ist es daher sinnvoll, ab dem vermuteten Infektionsereignis mindestens die Latenzzeit abzuwarten, bevor man die Rachen- und Nasalabstriche durchführt.
Eine noch offene Frage ist die, wie lange die Infizierten infektiös bleiben. In einer Studie der Berliner Charité, in der bei 9 Patienten die Ausscheidungsdynamik im Verlauf untersucht wurde, konnten aus Rachenabstrichen bis zum 4. und aus dem Sputum bis zum 8. Tag nach Symptombeginn vermehrungsfähige Viren nachgewiesen werden (10). In einer ähnlichen Untersuchung aus Hongkong waren bei 26 Patienten bis zum siebten Tag nach Symptombeginn vermehrungsfähige Viren nachweisbar (8). Allerdings zeigte sich auch, dass die Schwere der Erkrankung offenbar einen Einfluss auf die Infektiosität haben kann. So wurden bei schweren Verläufen und in Einzelfällen Ansteckungszeiträume von bis zu 20 Tagen nach Symptombeginn beobachtet (11). Anhand der bisherigen Datenlage geht das RKI bei mild-moderater Erkrankung und normalem Immunstatus von einer durchschnittlichen Infektiositätsdauer von 8 bis 9 Tagen aus, da ab Tag 10 nach Symptombeginn bis auf Einzelfälle keine Virusanzucht aus Abstrichmaterial mehr möglich ist (10). Zwar bleibt der PCR-Nachweis bei manchen Patienten viel länger positiv, jedoch scheint es sich hier nicht mehr um infektionsfähige Viruspartikel zu handeln. Bei schweren Verläufen wurde eine erfolgreiche Virusanzucht bis zum Tag 20 nach Symptombeginn berichtet (10).
Phänomen «Superspreading»
Bereits bei SARS-CoV-1 wie auch bei MERS-CoV fiel das Phänomen auf, dass manche Menschen sehr viele Folgeinfektionen auslösen, während andere Infizierte nur wenige oder sogar niemanden infizieren; es wurden bereits damals «Superspreading events» beobachtet, die in der Ausbreitung der Infektionen eine zentrale Rolle spielten (12, 13). Dieses Phänomen lässt sich auch bei SARS-CoV-2 beobachten. Die massenhaften Übertragungen werden zudem in Situationen beobachtet, in denen verstärkt durch tiefe Atmung Aerosole in geschlossenen Räumen mit fehlender oder geringer Frischluftzufuhr freigesetzt werden. Besonders deutlich zeigte sich dies durch Massenausbrüche nach Chorproben sowie in Kirchengemeinden: Singen führt nicht nur zu einer vermehrten Freisetzung von Viruspartikeln, sondern macht auch eine tiefe Inspiration erforderlich – beides zusammen kann die hohen Ansteckungsraten bei Chorproben erklären. Gut dokumentiert ist ein entsprechender Ausbruch nach einer Chorprobe mit 61 Chormitgliedern in Washington State bei der sich 52 Personen infizierten (14). Auch die überfüllten Nachtclubs von Ischgl boten dieses Setting bei zusätzlich hoher Personendichte. Eine ähnliche Situation findet sich aber auch bei Indoor-Sport, bei dem anstrengungsbedingt eine tiefe In- und Exspiration stattfindet. Dokumentiert ist zum Beispiel die Ansteckungsserie bei einem mehrtägigen Curling-Wettkampfevent in Edmonton/Kanada, bei dem sich im März 2020 von 72 Teilnehmern insgesamt 24 mit SARS-CoV-2 infizierten (15). Daher sollte bei solchen Konstellationen stets auf eine gute Hallenbelüftung geachtet werden.
Positionspapier: Infektionsgefahr vor allem durch Aerosole
Ein besonders wichtiges Argument für eine gute Belüftung ist die zunehmende Beobachtung der Ansteckung über infektiöse Aerosole, die offenbar auch über grössere Distanzen möglich ist. Die entsprechenden Beobachtungen waren der Auslöser, dass Anfang Juli insgesamt 239 Wissenschaftler aus 32 Ländern die WHO in einem Positionspapier aufforderten, ihre Einschätzung zur Übertragbarkeit von SARS-CoV-2 zu überdenken (16). Die unterzeichnenden Forscher waren nicht nur Mediziner und Virologen, sondern auch Epidemiologen sowie Vertreter technisch-physikalischer Disziplinen wie Strömungsdynamik und Aerosolphysik. In dem unterzeichneten Kommentar wird darauf hingewiesen, dass Ansteckungen in geschlossenen Räumen auch über grössere Distanzen als die 1 bis 2 Meter, die derzeit als Sicherheitsabstand empfohlen werden, erfolgen können. Daher reiche allein diese Abstandsregel als Schutzmassnahme nicht aus, um die Übertragung zu verhindern, betonten die Wissenschaftler. Daher sollten die Empfehlungen aktualisiert und das Aerosol-Risiko stärker in den Fokus gerückt werden, so die Autoren: «Händewaschen und Social Distancing sind sinnvolle, aber aus unserer Sicht nicht ausreichende Massnahmen, um einen Schutz vor virushaltigen respiratorischen Mikro-Tröpfchen, die von infizierten Menschen in die Luft freigesetzt werden, zu erreichen.» Dieses Problem bestehe vor allem in geschlossenen Räumen, vor allem dann, wenn diese überfüllt und schlecht durchlüftet sind. Zu den Massnahmen, die das Risiko einer Aerosolübertragung senken, zählen vor allem eine gute Durchlüftung von Indoor-Bereichen mit ausreichend Frischluftzufuhr und Minimierung einer Rezirkulation, aber auch hocheffektive Luftfiltrationssysteme sowie Nutzung von UV-Licht. Zudem sollten dichte Menschenansammlungen vor allem in öffentlichen Gebäuden und Verkehrsmitteln vermieden werden.
Gerade in einer Zeit, in der die Schutzmassnahmen heruntergefahren, Kindergärten, Schulen und Universitäten wiedergeöffnet werden und viele Menschen an ihre Arbeitsplätze zurückkehren, müsse dieses Risiko verstärkt beachtet werden, betonen damals die Wissenschaftler. Die Zunahme der Infektionszahlen in den letzten Wochen bestätigt ihre Befürchtungen.
Adela Žatecky
Referenzen
- WHO: SARS. https://www.who.int/ith/diseases/sars/en/ letzter Zugriff 17.8.2020
- WHO: Disease Outbreak News, Update vom 24.2.2020: Middle East respiratory syndrome coronavirus (MERS-CoV) – The Kingdom of Saudi Arabia. https://www.who.int/csr/don/24-february-2020-mers-saudi-arabia/en/ letzter Zugriff 17.8.2020
- Lazzerini M: COVID-19 in Italy: momentous decisions and many uncertainties. The Lancet Global Health 2020; 8(5): E641-E642.
- Streeck H et al.: Infection fatality rate of SARS-CoV-2 infection in a German community with a super-spreading event. Preprint auf https://www.medrxiv.org/content/10.1101/2020.05.04.20090076v2
- Lv M et al.: coronavirus disease (COVID-19): a scoping review. Eurosurveillance 2020; 25. https://doi.org/10.2807/1560-7917.ES.2020.25.15.2000125
- Korber B et al.: Tracking Changes in SARS-CoV-2 Spike: Evidence that D614G Increases Infectivity of the COVID19 Virus. Cell 2020; 182: 1–16.
- Bohmer MM et al.: Investigation of a COVID-19 outbreak in Germany resulting from a single travel-associated primary case: a case series. Lancet Infect Dis 2020; 20: 920–928.
- He X et al.: Temporal dynamics in viral shedding and transmissibility of COVID-19. Nature Medicine 2020; 26: 672–675.
- Lavezzo E et al.: Suppression of a SARS-CoV-2 outbreak in the Italian municipality of Vo’. Nature 2020; https://doi.org/10.1038/s41586-020-2488-1
- https://www.rki.de/DE/Content/InfAZ/N/Neuartiges_Coronavirus/Vorl_Testung_nCoV.html
- Wölfel R et al.: Virological assessment of hospitalized patients with COVID-2019. Nature 2020; 581: 465–469.
- Hui DS: Super-spreading events of MERS-CoV infection. The Lancet 2016; 388(10048): 942–943.
- Stein RA: Super-spreaders in infectious diseases. International Journal of Infectious Diseases 2011; 15(8): e510-e3.
- Hammer L et al.: High SARS-CoV-2 attack rate following exposure at a choir practice – Skagit County, Washington, March 2020. MMWR 2020; 69(19): 606–610.
- https://nationalpost.com/news/how-an-edmonton-curling-tournament-became-a-hotspot-for-the-covid-19-outbreak-in-canada. letzter Zugriff 17.8.2020
- Morawska L et al.: It is time to address airborne transmission of COVID-19. Clinical Infectious Diseases 2020; https://doi.org/10.1093/cid/ciaa939.