Je mehr die staatlichen Regelungen zur Eindämmung der COVID-19-Pandemie zurückgefahren werden, desto mehr ist eigenverantwortliches Handeln der Bevölkerung gefragt. Hierfür ist aber die Kenntnis der Übertragungswege und Risikosituationen eine wichtige Voraussetzung. Prof. Erin S. Bromage, Mikrobiologe und Immunologe, der derzeit an der Universität in Dartmouth (Massachusetts/USA) lehrt, betätigt sich als wissenschaftlicher Blogger. In einem vielgeteilten aktuellen Blogartikel hat er die wesentlichen Studiendaten zur Übertragung von SARS-CoV-2 zusammengetragen.
«Überall im Land sind wir dabei, wieder Öl ins virale Feuer zu giessen durch die Wiederöffnungen … Mein Ziel hier ist der Versuch, Sie von den Situationen mit einem hohen Risiko wegzuführen», erläutert Bromage zu Beginn seines Blogs seine Intention. Dazu beantwortet er die wesentlichen Fragen zur Übertragung durch entsprechende Studien.
Wo stecken sich die Menschen an?
Die meisten Menschen stecken sich zu Hause an, berichtet Bromage: Nachdem sich ein Familienmitglied in der Öffentlichkeit angesteckt hat, bringt es das Virus nach Hause, wo der anhaltende enge Kontakt zwischen den Familienmitgliedern zu weiteren Infektionen führt.
Wo aber erfolgen die öffentlichen Ansteckungen? «Ich höre oft, dass sich Leute Gedanken machen über Lebensmittelläden, Fahrradfahrer, rücksichtslose Jogger, die keine Masken tragen», berichtet Bromage. Hier müsse man sich nicht wirklich Sorgen machen, wie er erklärt: Um überhaupt infiziert zu werden, muss man erst einmal gegenüber einer infektiösen Dosis des Virus exponiert sein. Basierend auf den Studien zu anderen Corona- und Influenzaviren wird davon ausgegangen, dass für das Angehen einer Infektion relativ geringe Dosierungen notwendig sind. Demnach reichen möglicherweise bereits 1000 Viruspartikel für die Ansteckung aus. Auch wenn diese Dosis noch weiter erforscht werden müsse, nimmt Bromage die 1000 Kopien als Beispielannahme für seine weiteren Erläuterungen. Diese 1000 Viren können entweder durch einen Atemzug mit Inhalation eines sehr infektiösen Aerosols eingeatmet werden, oder durch 10 Atemzüge mit je 100 Viren, oder auch durch 100 Atemzüge mit je 10 Viren. Jede dieser Situationen könnte dann zur Ansteckung führen. Dies macht deutlich, dass die Ansteckung von zwei wesentlichen Variablen abhängt: Die Viruskonzentration des eingeatmeten Aerosols und die Zeit der Exposition.
Wieviel Viren werden wobei freigesetzt?
- Sanitärräume haben viele Angriffsflächen, Türgriffe, Wasserhähne und Trennwände. Das Übertragungsrisiko für Keime in einer solchen feuchten Umgebung könnte hoch sein. Auch Toilettenspülungen führen zur Freisetzung von Aerosolen. Solange hierzu keine wissenschaftlichen Daten bezüglich SARS-CoV-2 vorliegen, rät Bromage zur Vorsicht in öffentlichen Sanitäranlagen.
- Husten: Ein einzelner Hustenstoss setzt über 3000 Tröpfchen frei, die mit einer Geschwindigkeit von etwa 80 km/h ausgestossen werden. Die meisten Tröpfchen sind gross und fallen schnell nach unten, doch die kleineren schweben weiter und können in wenigen Sekunden durch einen Raum wandern.
- Niesen: Bei einem einzelnen Niesereignis werden über 30 000 Tröpfchen mit einer Austrittsgeschwindigkeit von bis zu 320 km/h ausgestossen. Die meisten dieser Tröpfchen sind klein und können leicht grosse Entfernungen innerhalb eines Raums zurücklegen.
- Atmen: Mit einem einzelnen Atemstoss werden 50 bis 5000 Tröpfchen freigesetzt. Wegen der Filterfunktion der Nase enthält Nasenatmung weniger Tröpfchen als Luftatmung, ausserdem ist die Austrittsgeschwindigkeit hier geringer, sodass die Tröpfchen schneller zu Boden sinken. Ausserdem enthält die Ausatemluft niedrigere Virusmengen, als dies beim Husten und Niesen der Fall ist. Als Näherungswert in Anlehnung zu den Erfahrungen bei Influenza ging Bromage bei seinen Überlegungen von 20 Viruspartikeln pro Minute aus.
Bei einem Coronavirus-Infizierten können mit einem einzigen Husten- oder Niesereignis 200 Millionen Viruspartikel ausgestossen werden. Diese Viruspartikel verteilen sich überall in der Umgebung des Infizierten – einige schweben n der Luft, einige fallen auf Oberflächen und die meisten fallen zu Boden. Wenn man sich mit einem Infizierten in einer Situation von Angesicht zu Angesicht («face-to-face») befindet, zum Beispiel in einem Gespräch, und wenn diese Person direkt in Richtung des anderen niest oder hustet, dann ist die Wahrscheinlichkeit, dass dieser Infizierte die andere Person ansteckt, sehr hoch.
Aber auch, wenn der Nies- oder Hustenstoss nicht direkt in Richtung des anderen gerichtet war, werden sich einige der infektiösen Tröpfchen – die kleinsten – für einige Minuten in der Luft halten und im Raum verteilen. Wenn man diesen Raum einige Minuten nach dem Husten/Niesen betritt, kann man möglicherweise immer noch genug virushaltige Tröpfchen inhalieren, um sich zu infizieren.
Beim normalen Atmen ohne Husten und Niesen wird es dagegen viel länger dauern, bis der Face-to-Face-Kontakt zur Ansteckung führt. Selbst bei der Annahme, dass das gesamte freigesetzte Virus wieder vom Gegenüber inhaliert wird, benötigt man bei 20 Viren pro Minute 50 Minuten, um auf die Infektionsdosis von 1000 Viruspartikeln zu kommen. Allerdings erhöht bereits Sprechen die freigesetzte Virusmenge etwa um das Zehnfache – folglich genügen bei einer Konversation vermutlich etwa 5 Minuten für das Erreichen der Infektionsdosis.

Entscheidend für die Beurteilung des Ansteckungsrisikos ist daher die Ansteckungsformel (siehe Kasten). Jeder Mensch, mit dem ein Infizierter mehr als 10 Minuten in einem Gespräch von Angesicht zu Angesicht verbracht hat, ist möglicherweise infiziert. Aber auch jeder, der eine längere Zeitspanne in einem Raum – beispielsweise einem Büro – mit einem Infizierten verbracht hat, kann sich angesteckt haben. Deshalb ist es so wichtig, dass Menschen mit respiratorischen Symptomen zu Hause bleiben, denn mit ihren Nies- und Hustenstössen können sie viele Personen, die sich mit ihnen in einem Raum befinden, anstecken.
Ausbreitung über asymptomatische Virusträger
Etwa 44 Prozent aller Ansteckungen – und die Mehrheit der Ansteckungen in der Allgemeinbevölkerung – finden über Infizierte ohne Krankheitssymptome (asymptomatisch oder präsymptomatisch) statt. Bis zu 5 Tage vor Symptombeginn ist eine Virusproduktion möglich. Die Menge an freigesetzten Viren variiert dabei im Krankheitsverlauf und weist auch interindividuelle Schwankungen auf. Grundsätzlich ist zu beobachten, dass der Virusload bis zu dem Moment steigt, an dem der Infizierte Symptome entwickelt. Die meisten Viren werden daher kurz vor Symptombeginn freigesetzt.
Was sind die häufigsten «Superspreading»-Ereignisse?
Abgesehen von den schwerwiegenden Ausbrüchen in Kliniken und Pflegeheimen stellt sich die Frage, wo in der Öffentlichkeit das grösste Ansteckungsrisiko besteht. Die grössten Ausbrüche gab es in Gefängnissen, bei religiösen Zeremonien und auf Arbeitsplätzen wie Schlachthöfen und Callcentern, betonte Bromage: «Jede Umgebung, die abgeschlossen ist, mit mangelnder Luftzirkulation und einer hohen Menschendichte, bedeutet Ärger.»
Zum Ausbruch der Infektion in geschlossenen Räumen gibt es mehrere gut dokumentierte epidemiologische Untersuchungen:
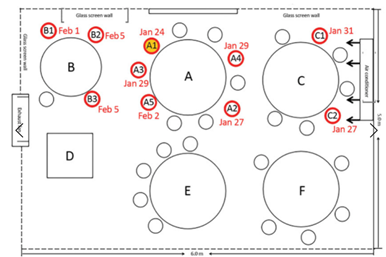
Restaurants: Welche Folgen der Restaurant-Besuch eines Infizierten haben kann, macht eine Untersuchung aus China deutlich (1): Der asymptomatische Indexpatient (A1) sass für 1 bis 1,5 Stunden zusammen mit 9 Freunden an einem Tisch in einem Restaurant. Während des Essens setzte er über die Atmung virushaltige Aerosole frei. Durch die Ventilatoren des Restaurants fand eine Luftbewegung im Raum von rechts nach links statt. 4 der 9 Personen, die mit dem Indexpatienten am gleichen Tisch sassen, infizierten sich (A2-A5) und erkrankten in den nächsten 7 Tagen; darüber hinaus wurden aber auch 3 von 4 Personen am Nachbartisch (B1-3), in dessen Richtung der Luftzug wanderte, infiziert. Dass sich aber auch 2 von 7 Personen an dem Tisch entgegen der Luftströmung infizierten (C1-2), wird auf Turbulenzen in der Luftströmung zurückgeführt. An den beiden Tischen, die seitlich der Ventilator-bedingten Luftströmung sassen, wurde niemand infiziert.
Arbeitsplätze: Ein anderes wichtiges Beispiel ist der SARS-CoV-2-Ausbruch in einem Callcenter in Südkorea (2). Die Infektionen im 11. Stock des Bürogebäudes, in dem sich das Callcenter befindet, sind wohl auf einen einzelnen Angestellten zurückzuführen. 94 der 216 Angestellten (43,5%), die im 11. Stock arbeiteten, steckten sich innerhalb einer Woche an. Die meisten Infizierten sassen auf einer Seite des Gebäudes, während es auf der gegenüber liegenden Gebäudeseite nur zu vereinzelten Infektionen kam. Von den Infizierten erkrankten 92 Personen, nur 2 blieben asymptomatisch. Auch dieses Beispiel zeigt das enorme Ansteckungsrisiko, das besteht, wenn man in einem Raum zusammensitzt und dort für eine längere Zeit die Luft mit einem Infizierten teilt. Im restlichen Bürogebäude wurden beim Screening 3 weitere Infizierte gefunden, wobei es nicht möglich war, eine eindeutige Verbindung zu dem Infektionscluster im 11. Stock herzustellen. Welcher der Infizierten der Indexfall war, blieb ebenfalls unklar. Bromage hob die niedrige Infektionsrate im restlichen Bürogebäude hervor, obwohl Kontakte in den Fahrstühlen und in der Lobby an der Tagesordnung seien. Für ihn unterstreicht das die Bedeutung der Dauer einer Exposition, die eben vor allem dann zur Ansteckung ausreicht, wenn man über Stunden zusammensitzt, aber in den meisten Fällen nicht, wenn man zusammen im Fahrstuhl fährt.

Chorsingen: Als Beispiel nennt Bromage einen Chor in Skagit Valley (Washington/USA) (3). Die Mitglieder wussten bereits um die Pandemie und hatten Vorsichtsmassnahmen ergriffen: Händedesinfektion am Eingang; Verzicht auf Umarmungen und Händeschütteln; jeder brachte seine eigenen Noten mit, um sie nicht teilen zu müssen; während der Chorprobe wurden die Abstände zwischen den Teilnehmern vergrössert; die Chormitglieder wurden aufgefordert, bei Symptomen zu Hause zu bleiben. Dennoch kam es am 10. März zur Ansteckung durch einen asymptomatischen Virusträger, nachdem 60 Mitglieder des Chors gemeinsam 2,5 Stunden in einem geschlossenen Probenraum, der etwa die Grösse eines Volleyballfeldes hatte, gesungen hatten. Drei Wochen später war bei insgesamt 45 der 60 Anwesenden COVID-19-Infektion diagnostiziert worden, mindestens 3 Mitglieder mussten hospitalisiert werden und 2 starben. Dieser Ansteckungscluster macht deutlich, dass Singen noch viel mehr als Sprechen zur vermehrten Bildung infektiöser Aerosole führt. Die tiefe Einatmung, die beim Singen notwendig ist, begünstigt vermutlich auch, dass sich die Gesunden durch das infektiöse Aerosol leichter anstecken.
Hallensport: Das Superspreading-Ereignis aus diesem Bereich stammt aus Kanada und betrifft eine dort sehr beliebte und verbreitete Sportart – das Curling. Bei dieser Sportart kommen sich die Teammitglieder sehr nahe, und das in einer kühlen Umgebung, und aufgrund der sportlichen Anstrengung wird auch hier schwer geatmet. Eine Curling-Veranstaltung entwickelte sich zu einem Hotspot, bei dem sich insgesamt 24 der 72 Teilnehmer mit SARS-CoV-2 infizierten.
Geburtstage und Beerdigungen: Hierzu schildert Bromage einen dokumentierten Cluster aus Chicago: Bob – nur der Name ist geändert – hat sich unwissentlich mit SARS-CoV-2 infiziert. Zusammen mit 2 weiteren Familienmitgliedern traf er sich zu einem etwa dreistündigen Abendessen. Am nächsten Tag nahm Bob an einer Beerdigung teil, wo er Familienmitglieder und andere Besucher zum Zeichen der Anteilnahme umarmte. Die beiden Familienmitglieder, mit denen er zu Abend gegessen hatte, erkrankten innerhalb von 4 Tagen. Ein drittes Familienmitglied, das Bob bei der Beerdigung umarmt hatte, erkrankte ebenfalls. Bob war allerdings noch nicht fertig – er besuchte eine Geburtstagsfeier mit 9 weiteren Menschen, und auch dort wurde umarmt und gemeinsam gegessen. 7 der Teilnehmer dort erkrankten ebenfalls. Die Infektionskette setzte sich nun fort: 3 der Menschen, die Bob bei der Geburtstagsfeier angesteckt hatte, gingen in eine Kirche, in der gemeinsam gesungen und die Spendenschale herumgereicht wurde. Auch dort steckte sich eine weitere Person an. Insgesamt war die unerkannte COVID-19-Infektion bei Bob für 16 Infektionen verantwortlich, die in 3 Fällen für die Infizierten tödlich endeten (4).
Gemeinsamkeiten der Hotspot-Ereignisse
Alle diese Ereignisse, bei denen es zu einer starken Ausbreitung der Infektion mit SARS-CoV-2 kam, haben Gemeinsamkeiten: Sie fanden alle in Innenräumen statt, mit geringen Abständen zwischen den Menschen, und es wurde viel gesprochen, gesungen oder geschrien. Die Hauptansteckungsquellen sind, wie eine chinesische Studie ergeben hat, der gemeinsame Haushalt, der gemeinsame Arbeitsplatz, öffentliche Verkehrsmittel, Menschenansammlungen und Restaurants – diese Situationen sind für 90 Prozent der Übertragungsereignisse verantwortlich (5). In dieser grossen Studie, in der 318 Infektionscluster mit insgesamt 1245 Infizierten untersucht wurden, konnte nur bei einem einzigen Cluster eine Ansteckung von zwei Personen im Freien dokumentiert werden. Die höchsten Ansteckungsrisiken fanden sich demnach in der Familie und in öffentlichen Verkehrsmitteln. Bromage betont, dass dies der einzige überhaupt beschriebene Outdoor-Infektionscluster aus allen Ländern ist, die eine genaue Kontakt-Nachverfolgung betreiben.
Schlussfolgerungen
Hinsichtlich des Ansteckungsrisikos sind Innenräume mit eingeschränktem Luftaustausch oder geschlossener Luftzirkulation sowie mit vielen Menschen bedenklich. In einem solchen Innenbereich werden bei längerem Aufenthalt auch die Regeln des Social Distancing nicht zuverlässig schützen. Das Ansteckungsrisiko hängt von der Virusexposition sowie von der Länge der Zeit ab, in der Menschen einem virushaltigen Aerosol ausgesetzt waren. Die Regeln des Social Distancing schützten also vor Ansteckungen über Kurzzeitkontakte, bieten aber bei längerer Anwesenheit in geschlossenen Räumen keine ausreichende Sicherheit.
Im Rahmen der Lockerungen ist es sinnvoll, wenn jeder selbst die Umgebung, in die er sich begibt, hinsichtlich des Infektionsrisikos beurteilt:
• Wie viele Menschen sind dort?
• Wie viel Luftbewegung ist vorhanden?
• Wie lange werde ich mich hier aufhalten?
Anhand dieser Fragen kann jeder das Infektionsrisiko beurteilen und seine persönlichen Entscheidungen treffen. In einer gut durchlüfteten Umgebung mit wenig Menschen ist das Risiko gering. Wenn man im Freien an einer anderen Person vorbeigeht, macht es Sinn, sich die Formel «Virusexposition x Zeit» vor Augen zu führen und beruhigt weiterzugehen. Jogger mögen zwar durch die tiefere Atmung etwas mehr Virus freisetzen, doch durch ihre Geschwindigkeit reduziert sich wiederum die Expositionszeit. Das Risiko in diesen Outdoor-Szenarien ist entsprechend gering.
Überträgt man diese Erkenntnisse auf das Risiko bei Einkäufen, so besteht für die Käufer selbst, die sich ja nur kurzfristig in den Läden mit begrenzter Personenzahl auf reichlich Abstand aufhalten, nur ein sehr geringes Risiko, eine für eine Infektion ausreichende Dosis abzubekommen. Ganz anders dagegen ist das Risiko des Personals zu bewerten, das sich den ganzen Tag in den Einkaufsräumen aufhält.
«Wenn wir uns jetzt wieder freier in der Öffentlichkeit bewegen und an mehr Orten mit mehr Menschen in Kontakt treten können, dann steigen die Risiken für uns und unsere Familien erheblich», so der Schlussappell von Bromage: «Gerade im Übereifer der Wiedereröffnungen und der Rückkehr zum Business wie gehabt, sollten Sie ihren Teil beitragen und Masken tragen, um das, was sie in die Umgebung freisetzen, zu reduzieren. Es wird allen helfen, auch Ihnen selbst.»
Adela Žatecky
Referenzen:
3 Read R: A choir decided to go ahead with rehearsal. Now dozens of members have COVID-19 and two are dead. https://www.latimes.com/world-nation/story/2020-03-29/coronavirus-choir-outbreak
Quelle: Erin Bromage: The Risks – Know Them – Avoid Them. www.erinbromage.com